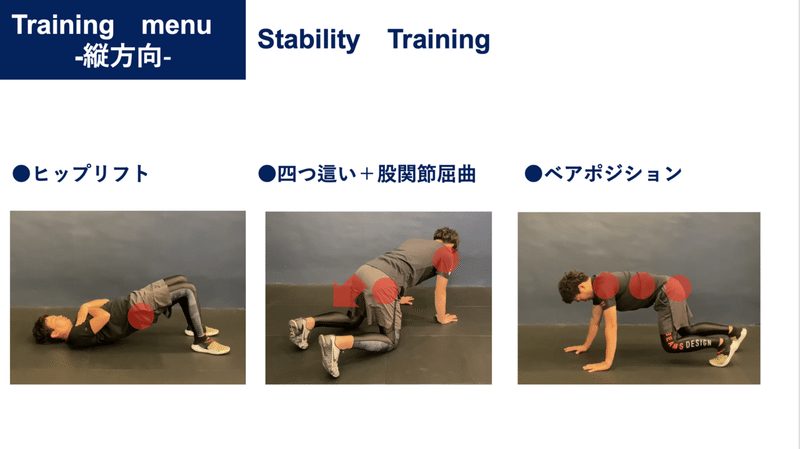
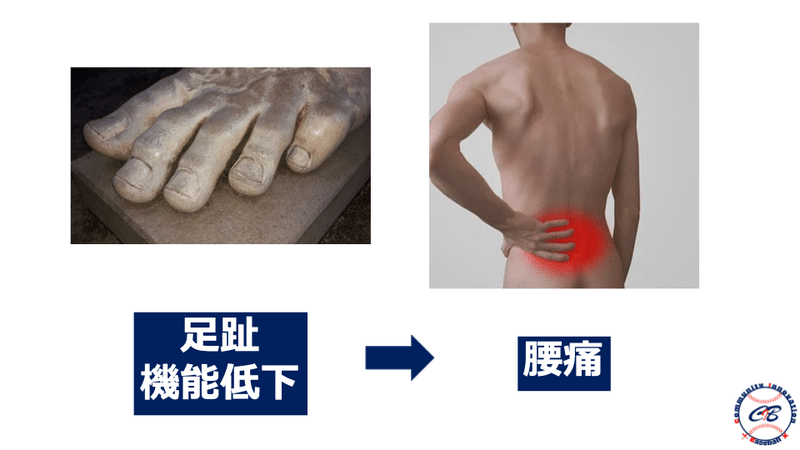
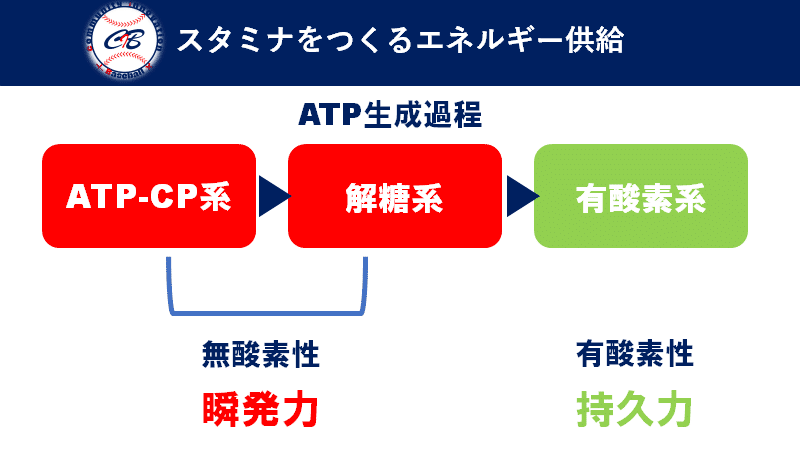
足部構造が破綻する事で投球動作は崩れてしまいます。
今回のnoteは肘下がりが起こるメカニズムを足部からの考え方で記載しております。
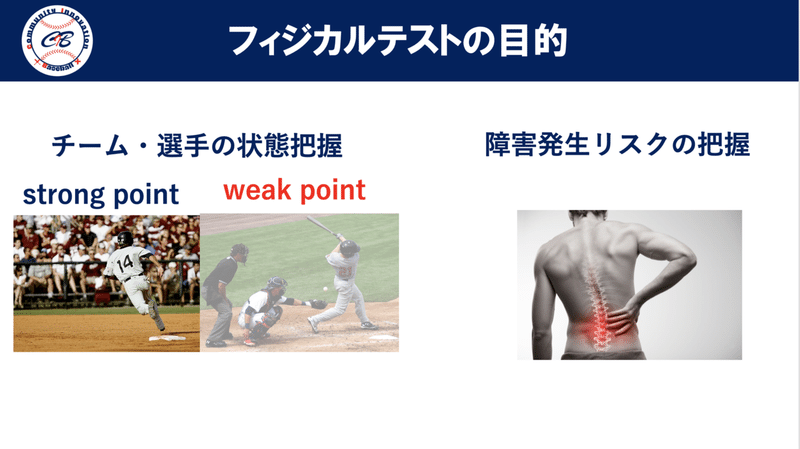
臨床現場で野球で肘や肩を痛めて受診してくるケースは多く、特に内側型野球肘が多くみられます。
問診で選手から話を聞くと、指導者や親から『肘が下がっている』と言われる事が多いと話す選手がほとんどです。
選手たちは一生懸命肘をあげようと意識や努力をして投げようとしていますがなかなか肘下がりは改善しません。
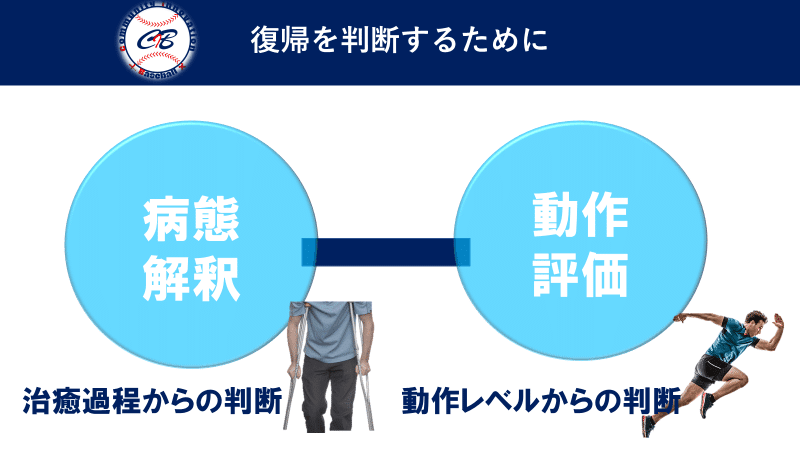
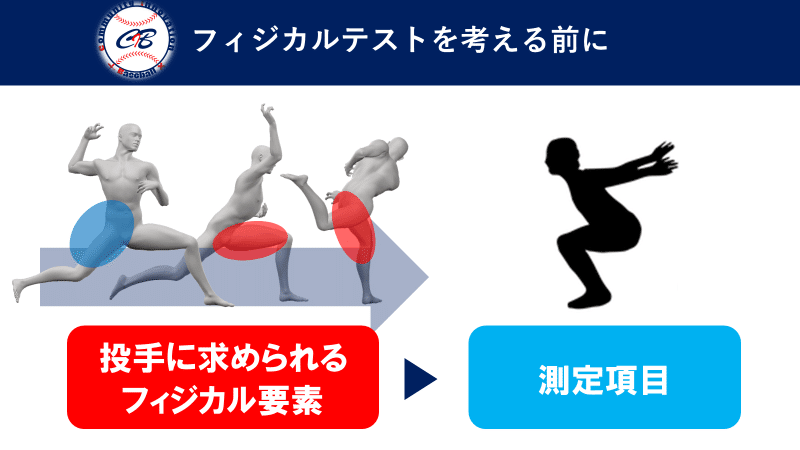
なぜ肘が下がるのか?
それは姿勢に関係します。
立位姿勢が崩れていると肘は下がりやすくなります。
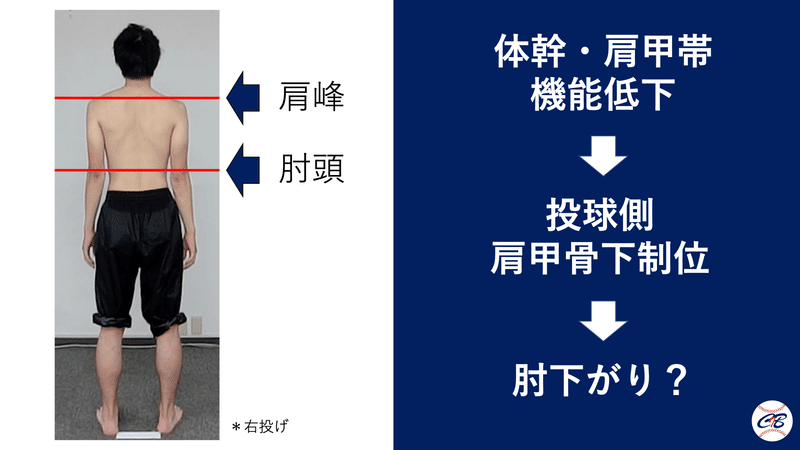
内側型野球肘で受診してくるケースのほとんどのジュニア選手が投球側の肩甲骨が下制しています。
地面に接しているのは足部です。足部が崩れると姿勢も崩れます。
肩甲骨の下制は体幹の機能低下や、肩甲胸郭関節の固定性低下が考えられますが、今回のnoteでは足部からの考え方ですすめてまいります。
Wind-up
Wind-upは投手が軸脚をプレートに置きステップ脚をあげたところまでの動作です。
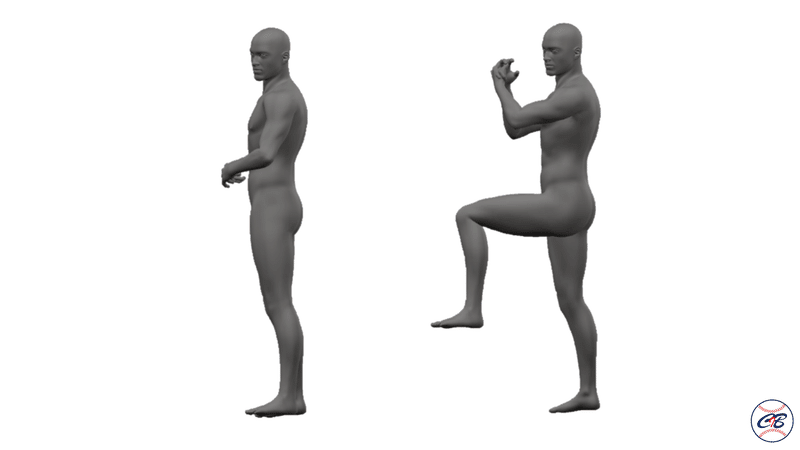
Wind-up動作は、
●両手を頭上まで振りかぶる・体幹の前で両手を止める
●セットポジションから行う
といった動作があります。
Wind-upで起こりやすい現象
●体幹前傾
●体幹後傾
●投球側側屈
●骨盤前傾⬆️
●腰椎伸展⬆️
●股関節機能低下
●足部回内
➡️片脚立位不安定
肩甲骨下制すると肘は下がりやすい
臨床で肩や肘を痛めて受診する選手の多くは静止立位で肩甲骨下制位がみられます。
アプローチで考えることは、まずアライメントを整える必要があるので肩甲骨周囲のエクササイズを行うと思います。
しかし、肩甲帯のエクササイズのみでは元に戻ってしまう経験はないでしょうか?
体幹エクササイズや肩甲帯エクササイズで元に戻りやすい場合は足部機能を変えないと肘下がりは変わらない事があります。
足部からの運動連鎖
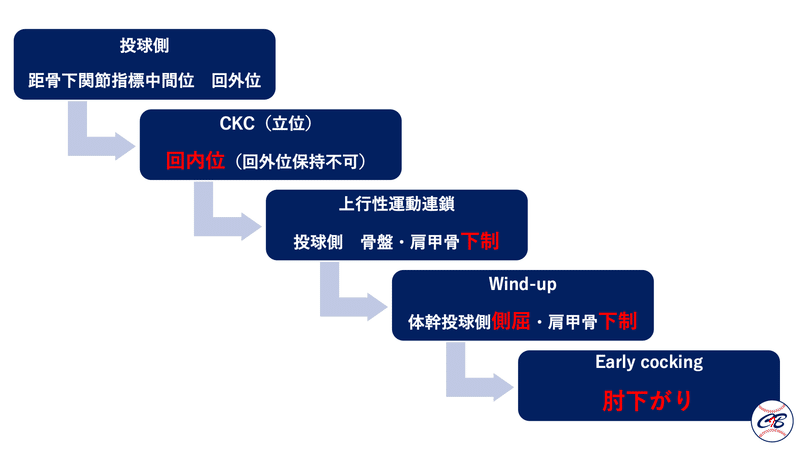
Wind-upでは片脚立位で溜めた力をCockingに繋げなければいけません。
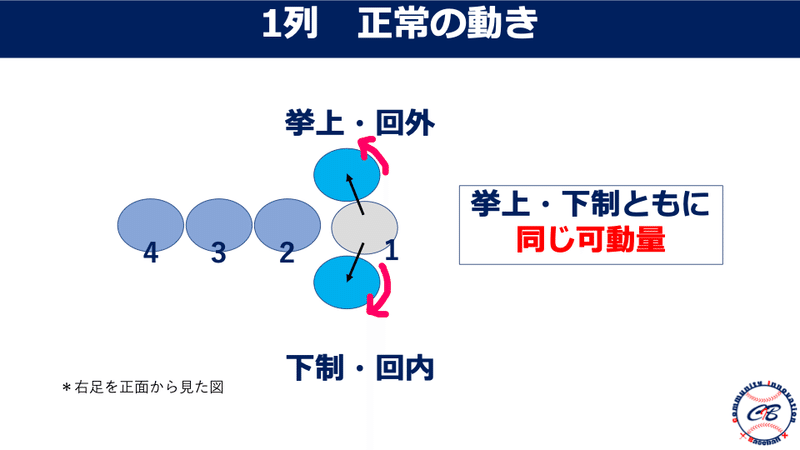
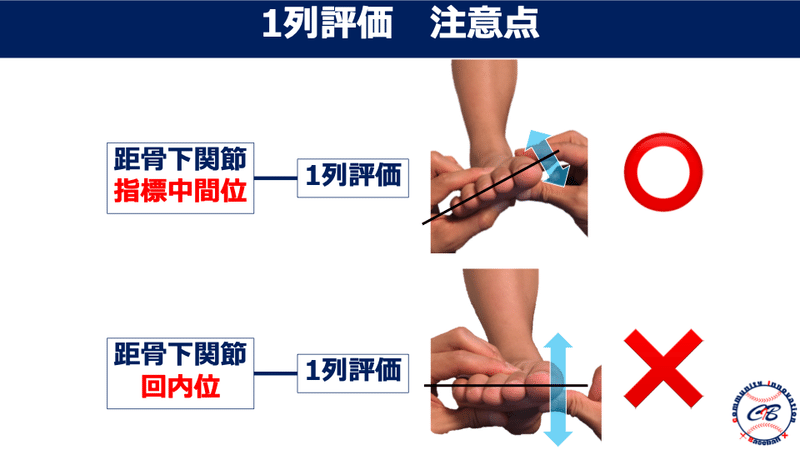
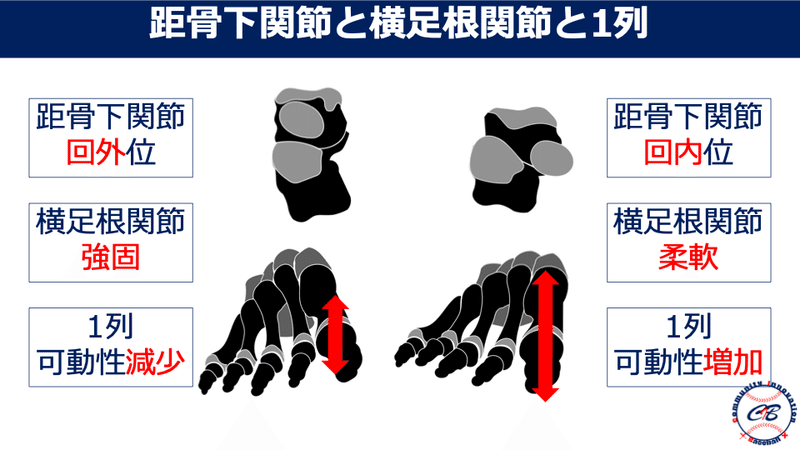
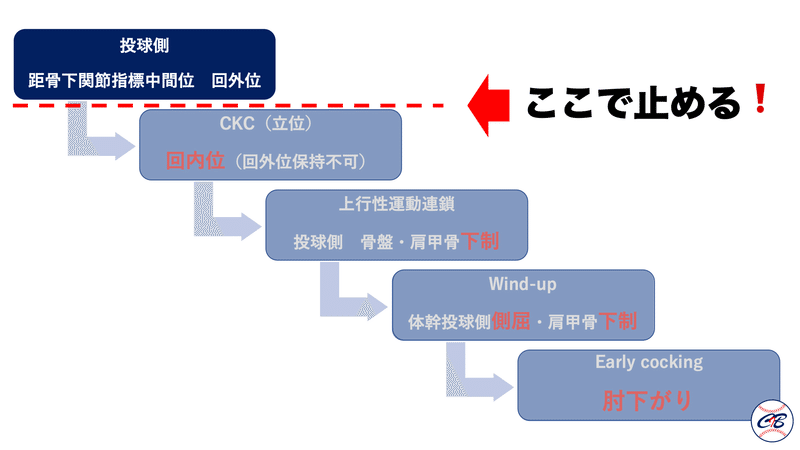
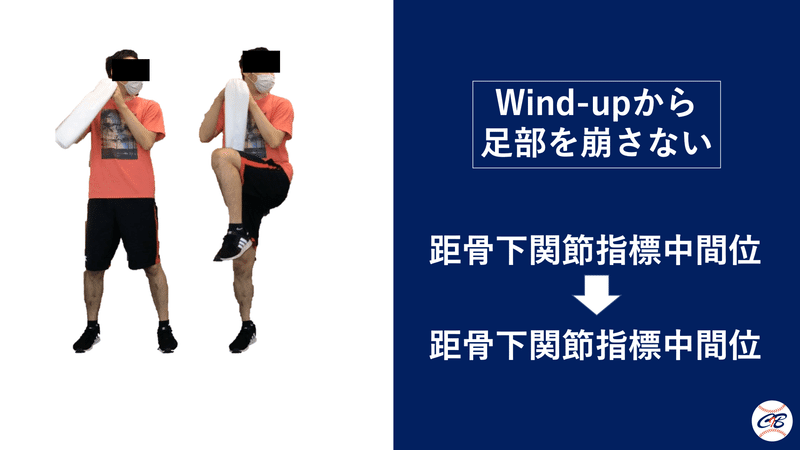
そのためにはWind-upでの距骨下関節は指標中間位の状態を保つ事が重要です。
距骨下関節指標中間位評価についてはこちらをご参照ください↓
片脚立位で長時間バランスを取るためには距骨下関節は回内位が優位です。
しかし、距骨下関節回内位はバランスを取りやすい半面、ふらつきやすくなってしまいます。
Wind-upでは距骨下関節指標中間位(もしくは若干の回外位)になることが必要です。
足部からの崩れ方⬇️
足部形態から考えるアライメント
距骨下関節回外位
距骨下関節回外は機能的脚位延長させます。
距骨下関節回外位になるということは、同側の骨盤が下制していることが予測できます。
『下制=短い』と考えます。
短いので左右のバランスを保とうとするため距骨下関節を回外させて少しでも伸ばそうとします。
ですから、立位投球側が下制位の場合の同側の距骨下関節は、指標中間位評価すると回外位になります。

距骨下関節回内位
ここから先は有料部分です