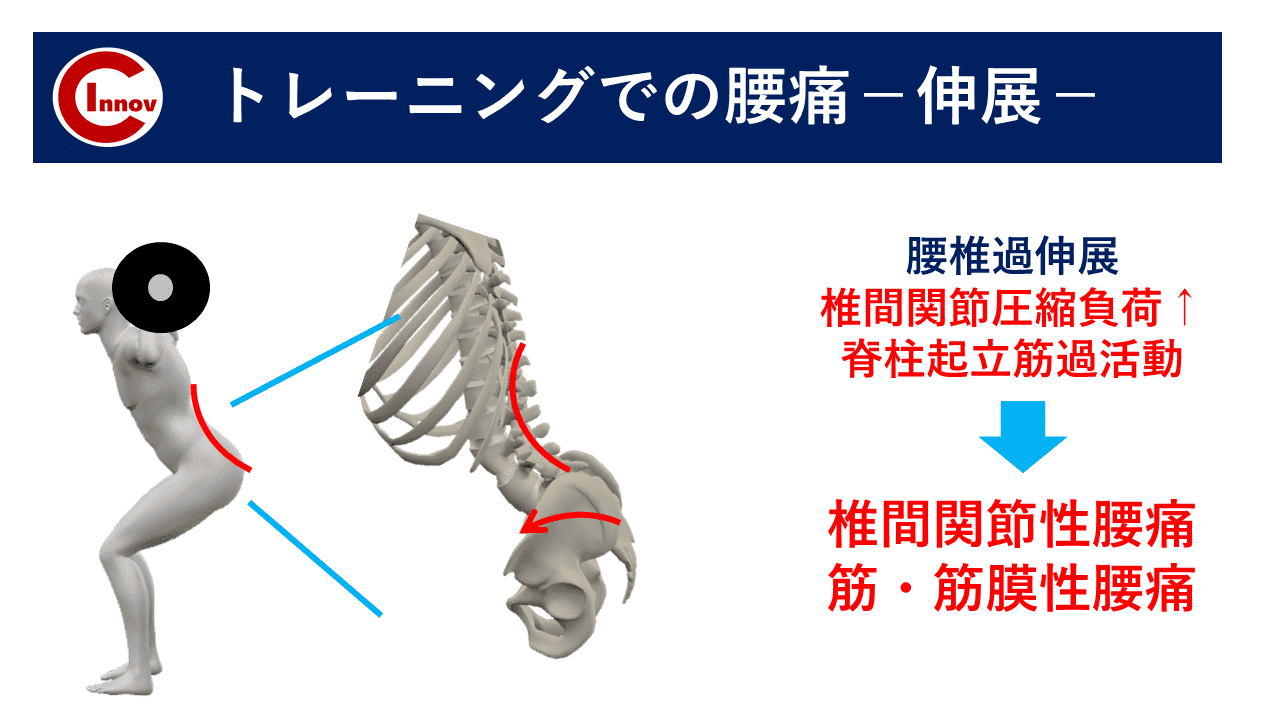
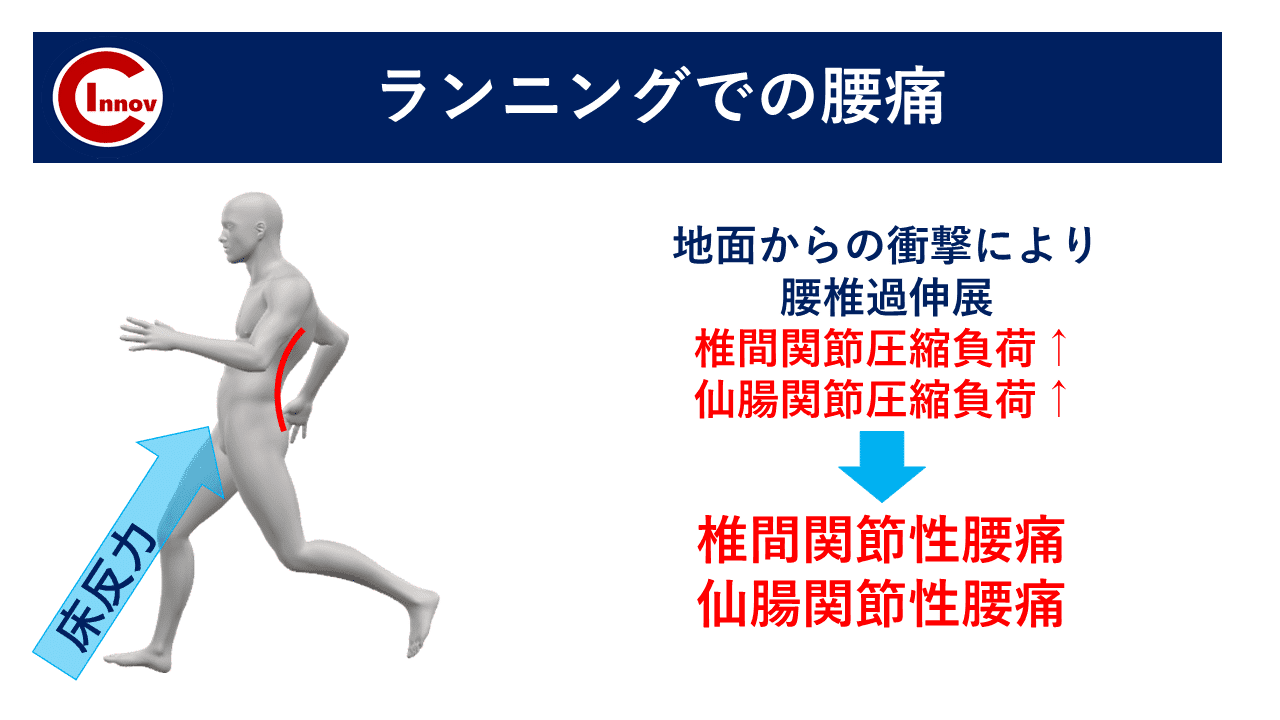
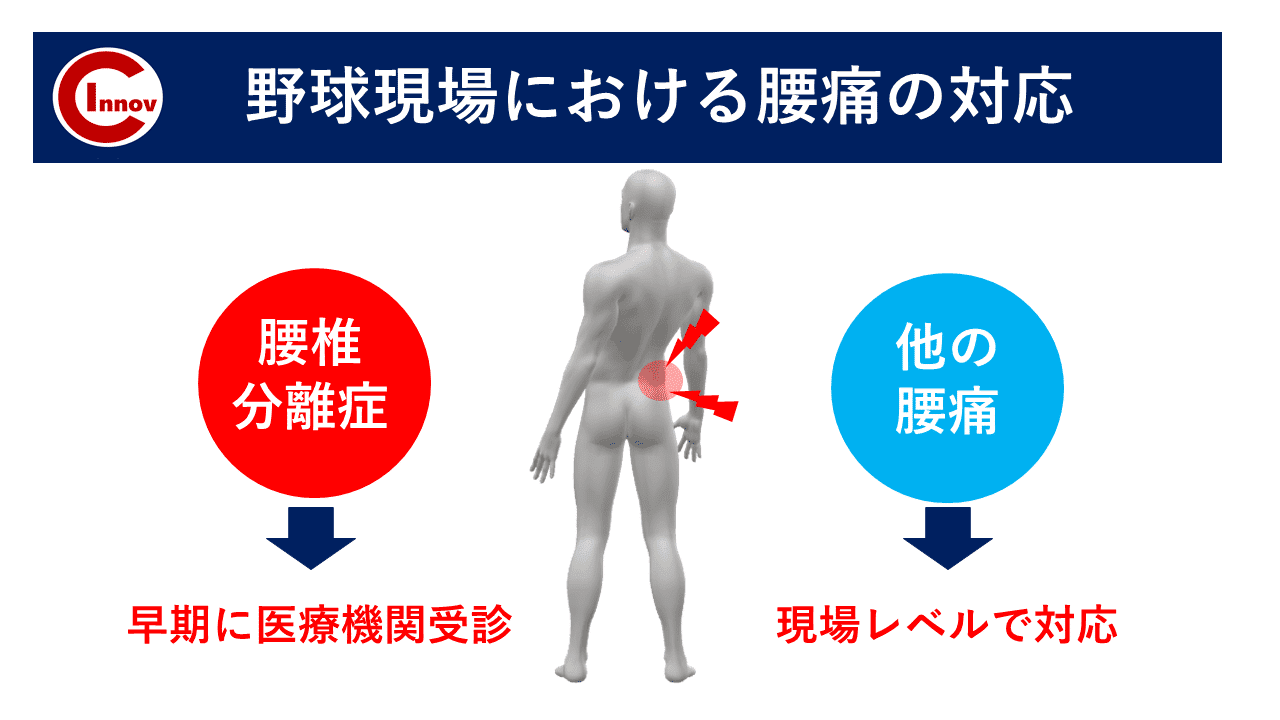
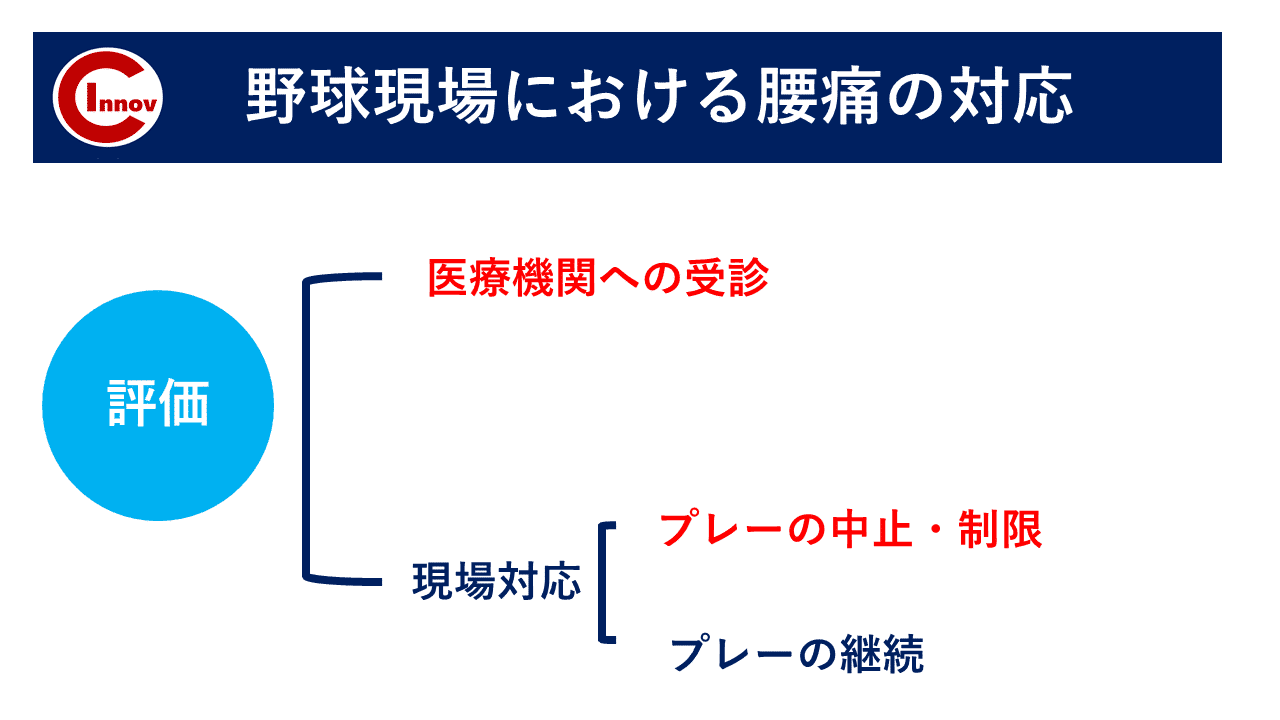
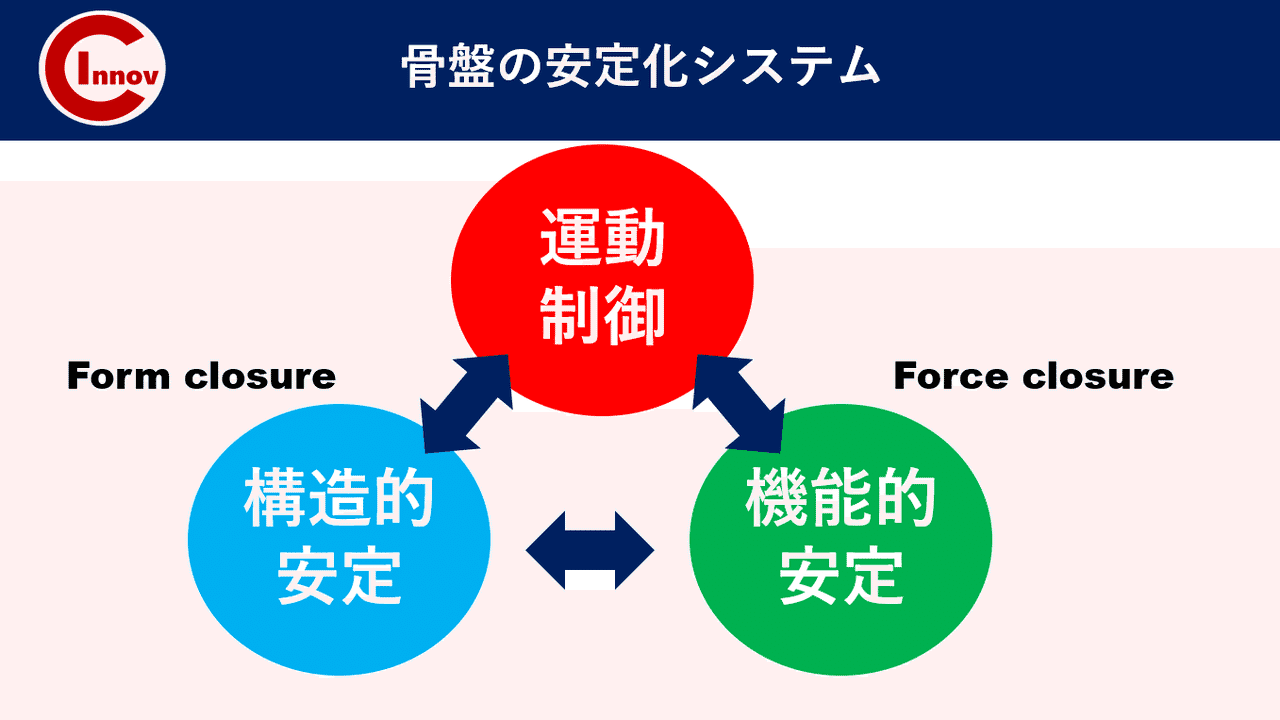
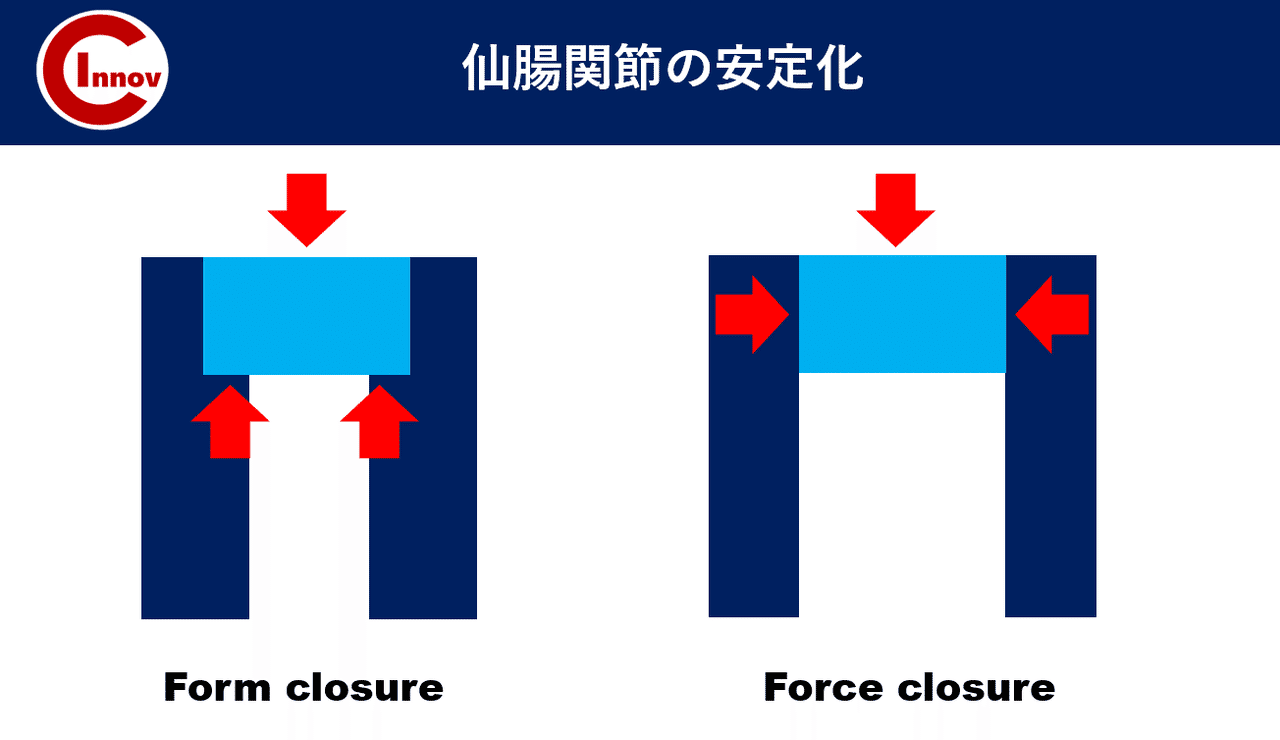
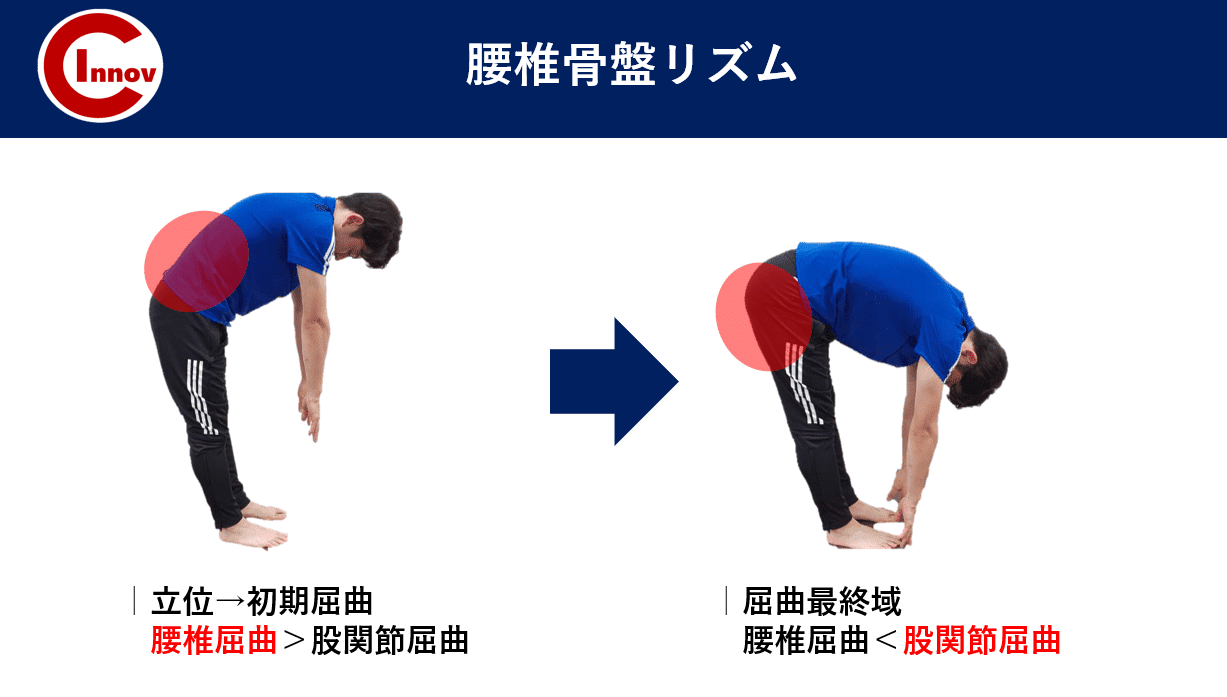
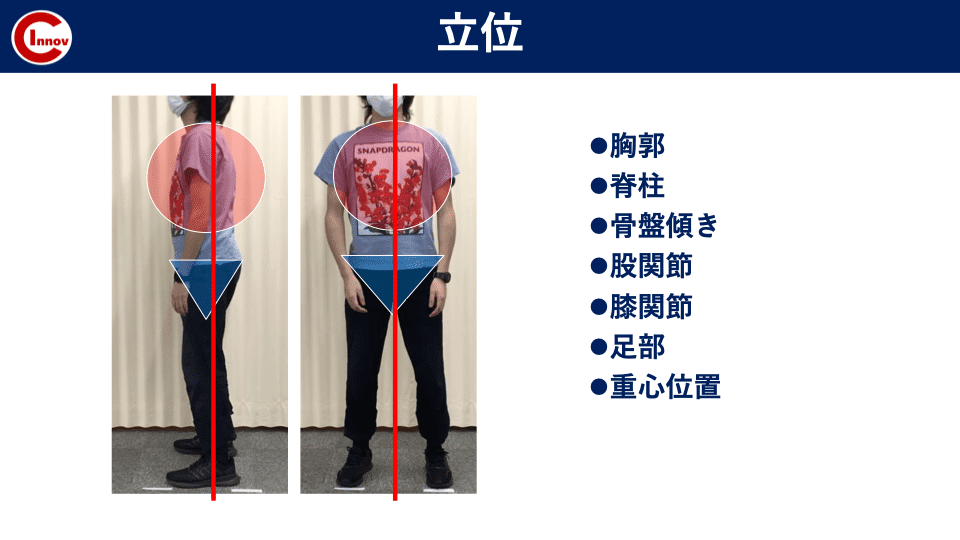
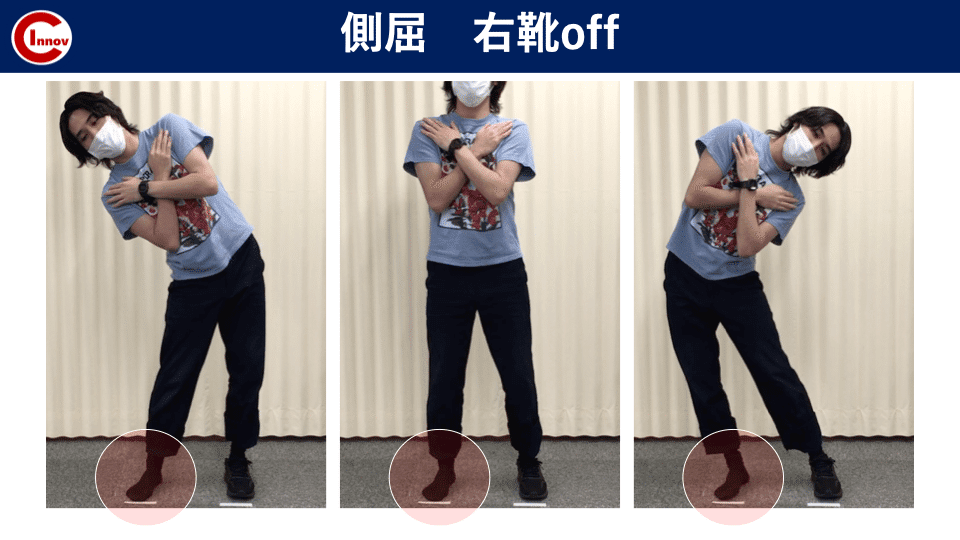
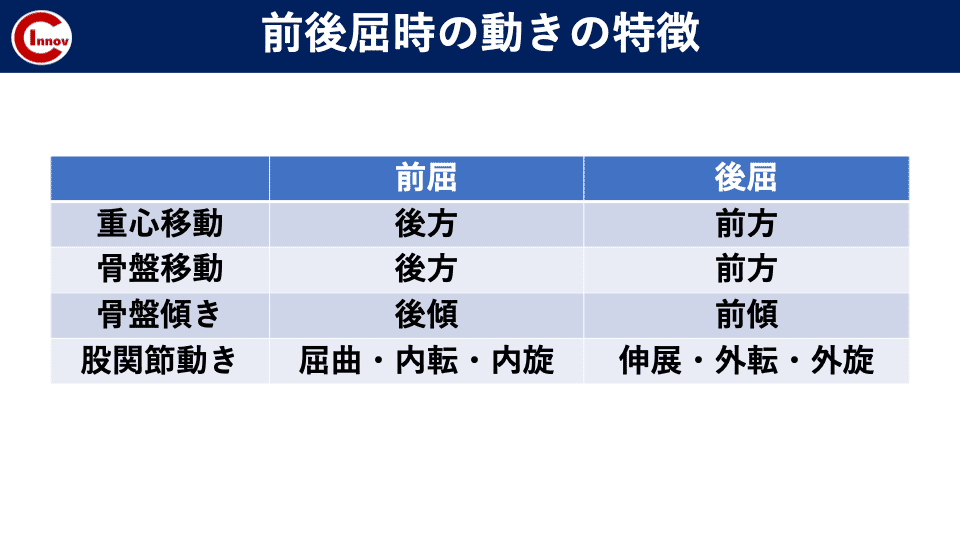
C-I baseballの下肢障害から競技復帰後のトレーニング・再発予防の身体作りを担当します高橋塁です。
日々、野球を中心にスポーツの現場で、トレーニング、コンディショニング、技術指導を行っています。
私自身が、日々のスポーツ現場での経験をもとに、障害をいかに防ぎ、かつ再発せず、パフォーマンスアップできるかをお伝えし、医療機関とスポーツの現場との連携をいかにスムースにできるかをわかりやすく発信していきたいと思います。

はじめに
下肢障害に対するnoteのダイジェスト!こちらのnoteをご参照にしながらご一読ください。
小林さんのTwitterはこちら↓↓↓
https://twitter.com/heroheroyuki?s=20
須藤さんのTwitterはこちら↓↓↓
https://twitter.com/keijisudo?s=11
佐藤さんのTwitterはこちら↓↓↓
https://twitter.com/ko_bmk?s=20
増田さんのTwitterはこちら↓↓↓
https://twitter.com/ryosuke20679492?s=20
成長期障害の概論
日本の野球においては、さらに野球人口減少の一途をたどっているとされています。
野球人口が減少しているのに対して、学童野球の大会自体は増えてきています。
結果として、優秀な選手に対する負担が増えていき、成長期の障害へとつながることが考えられます。
つまり、大人が子供を守らなくてはなりません。
未来の野球界を背負う野球少年少女に健康健全な野球生活を送ってもらえるように、読者の我々がしっかり学んでいきましょう。
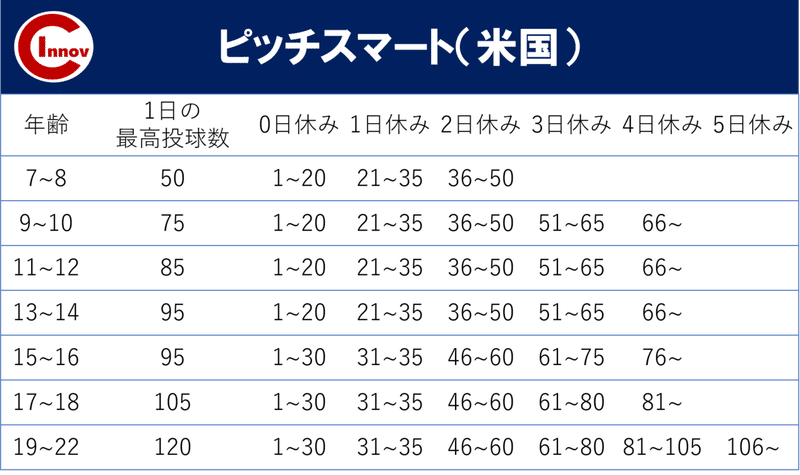
2020年度より、全日本軟式連盟では、投球制限という形で、子供たちの怪我予防を行っています。

一方、米国では、ピッチスマートというものを用いて、障害予防に努めています。(硬式球の場合)
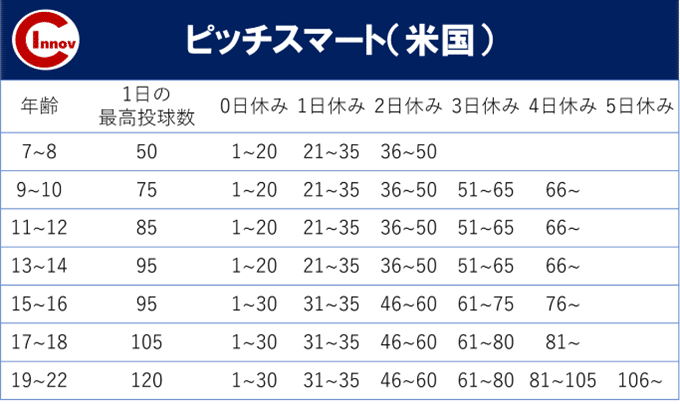
(※MLB公式HPより抜粋)
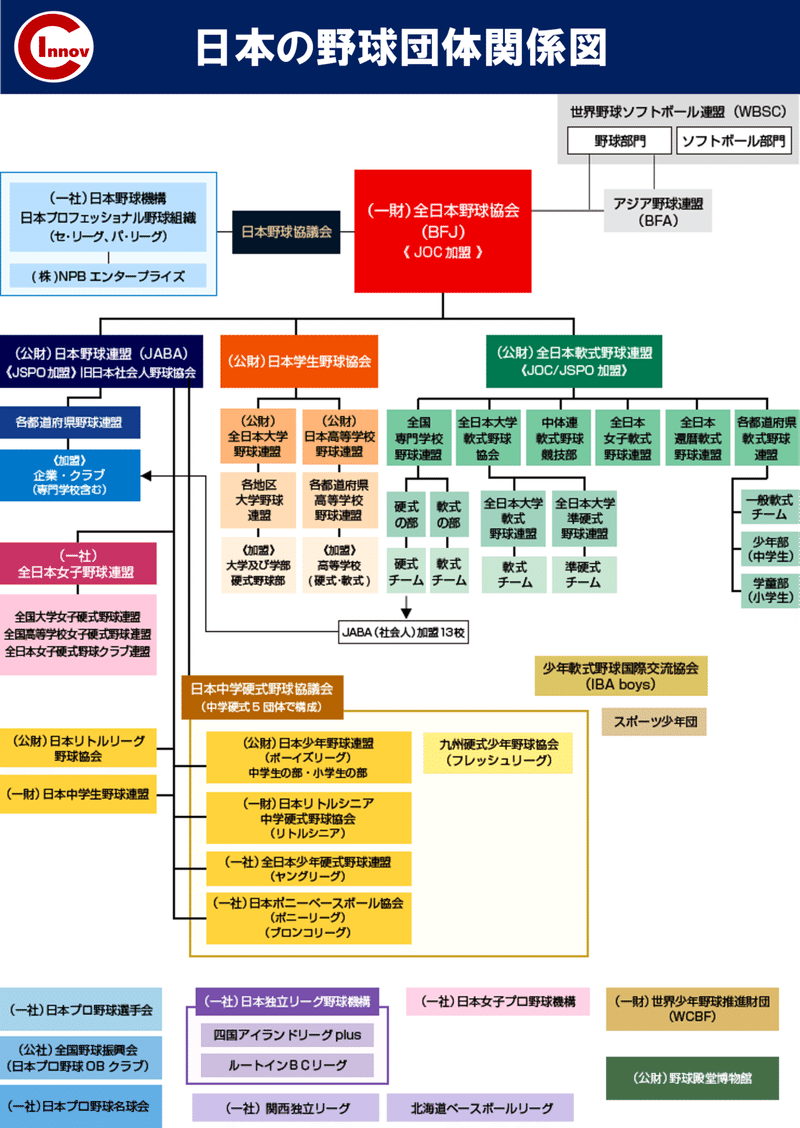
日本の野球連盟は、多数に派生されているため、障害予防に関しては足並み揃えて行えることが今後の課題になるかと思います。
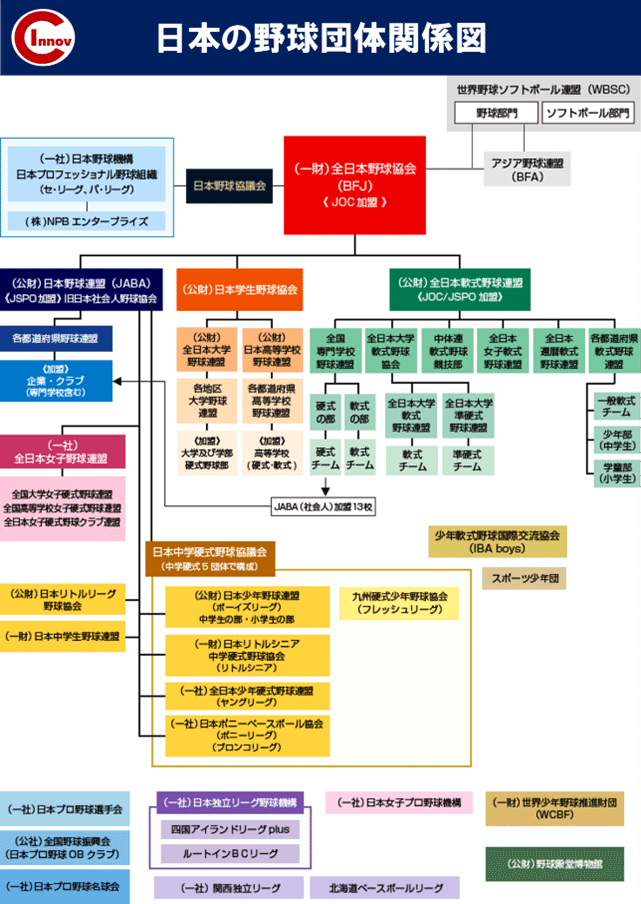
※一般社団法人全日本野球協会のHPより抜粋
https://www.baseballjapan.org/jpn/bfj/organization_japanbaseball.html
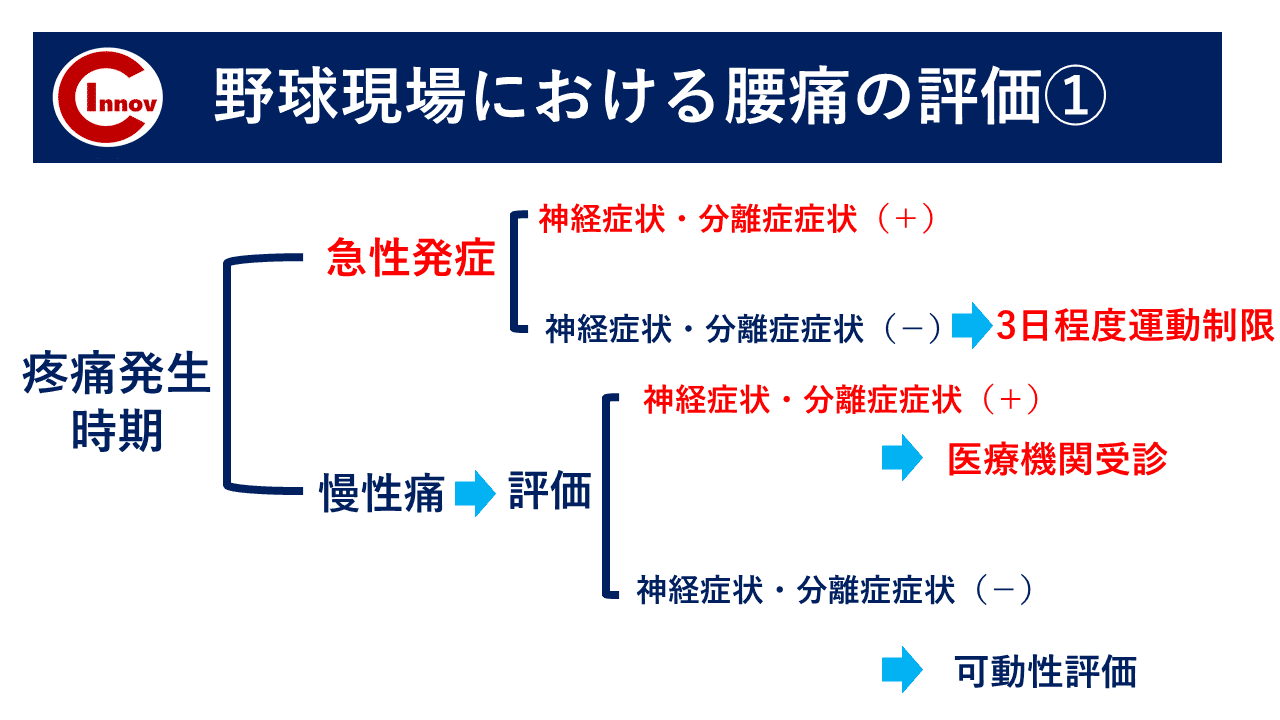
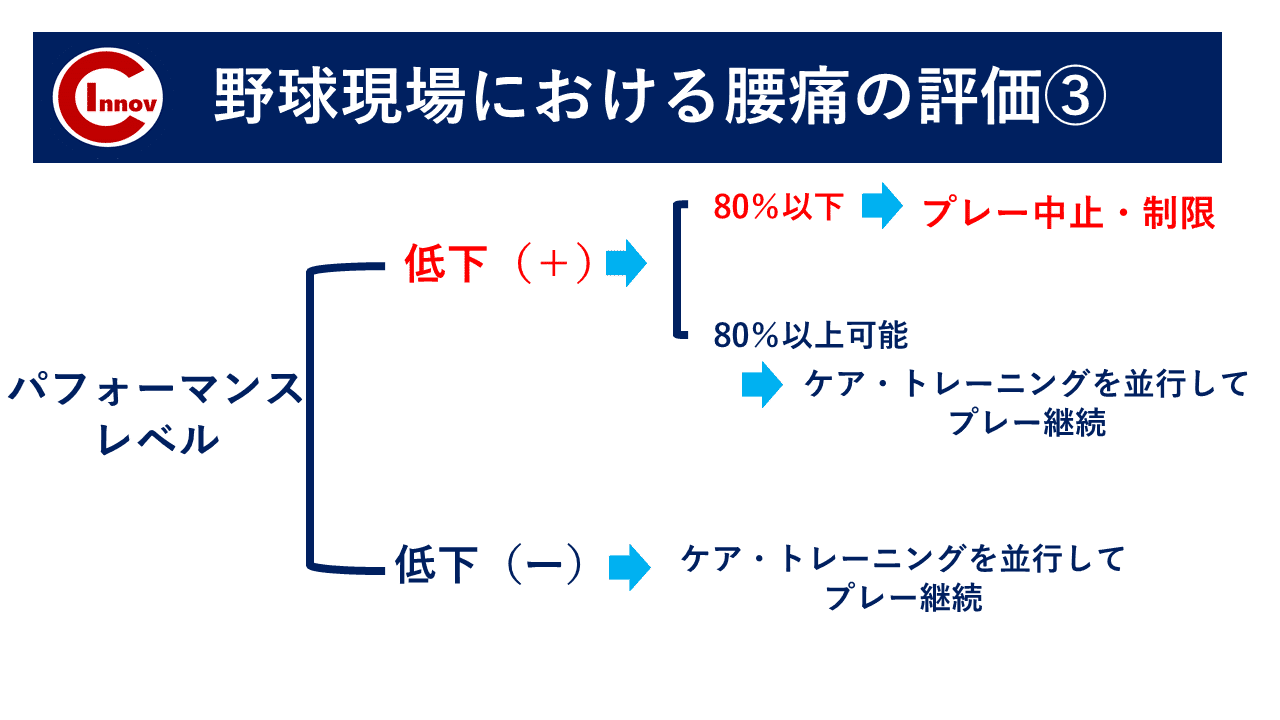
我々、現場に出るトレーナーは、このような一律した投球数の制限を守るのみでなく、個々の機能・能力の変化をいち早く察知して、障害予防を行えることが最重要かと考えています。
そして、上記の項目に関しては、主に肩肘障害に関してのことです。
下肢障害に関しては、大きな声明が出ていないので、個々人のトレーナーが判断しなくてはならないことが多くあります。
成長期のスポーツ障害
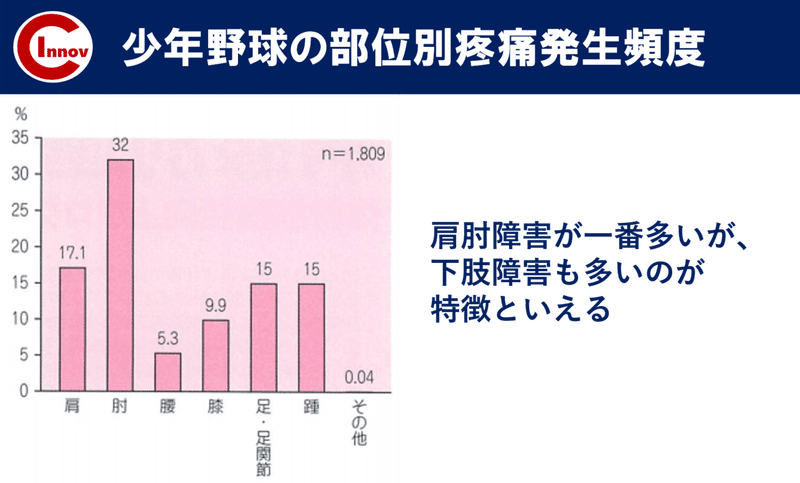
成長期の野球での障害については、肩肘障害が多いです。
しかし、下肢についても、ある一定の障害が見受けられます。
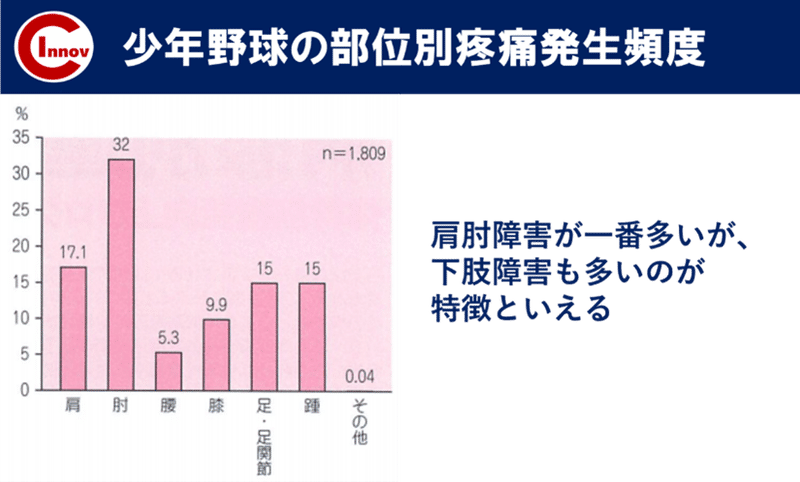
そこで着目すべき下肢障害は、上記のグラフで示されている通り、
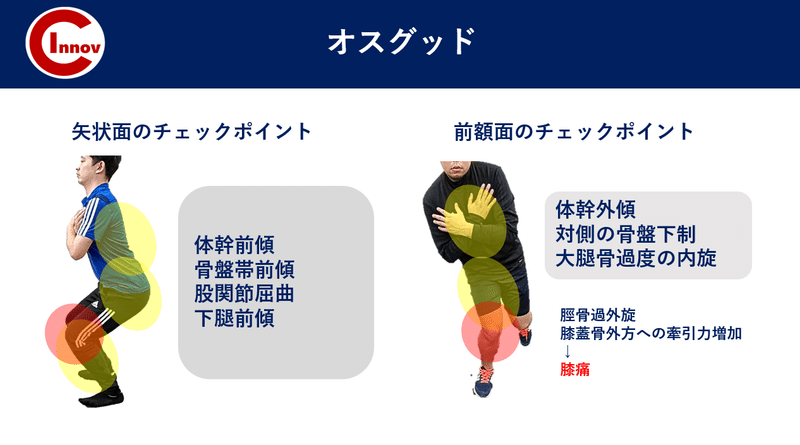
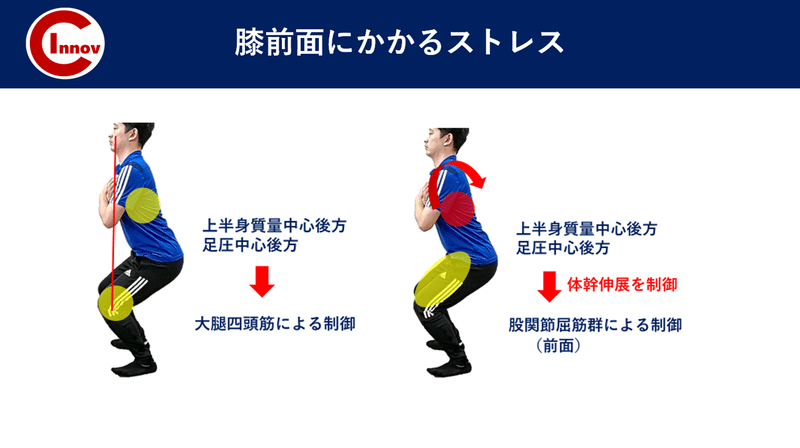
・踵(シーバー病) ・足(シンスプリント) ・膝(オスグッド)
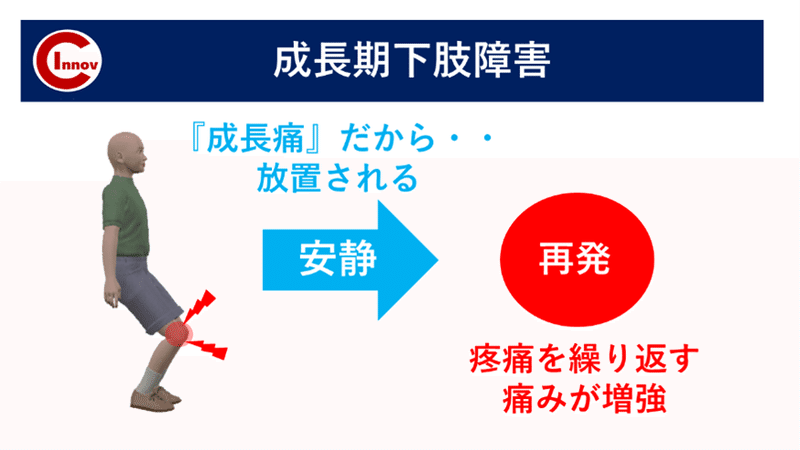
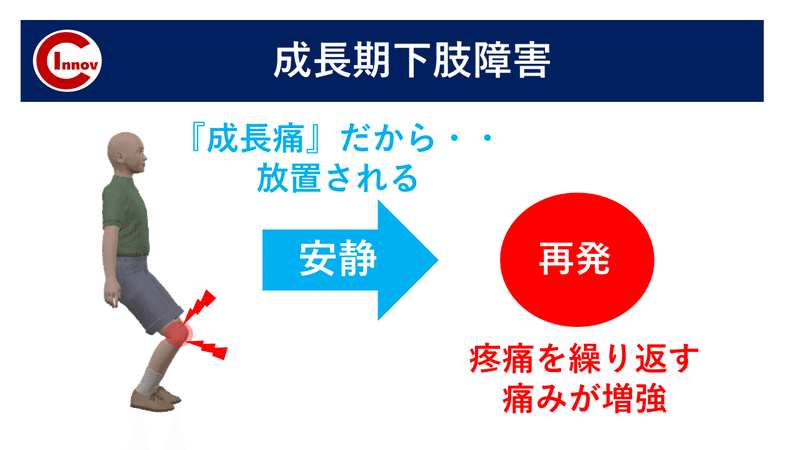
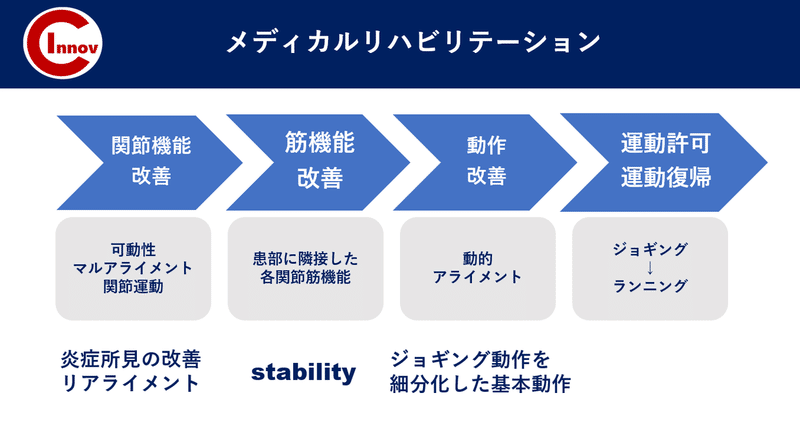
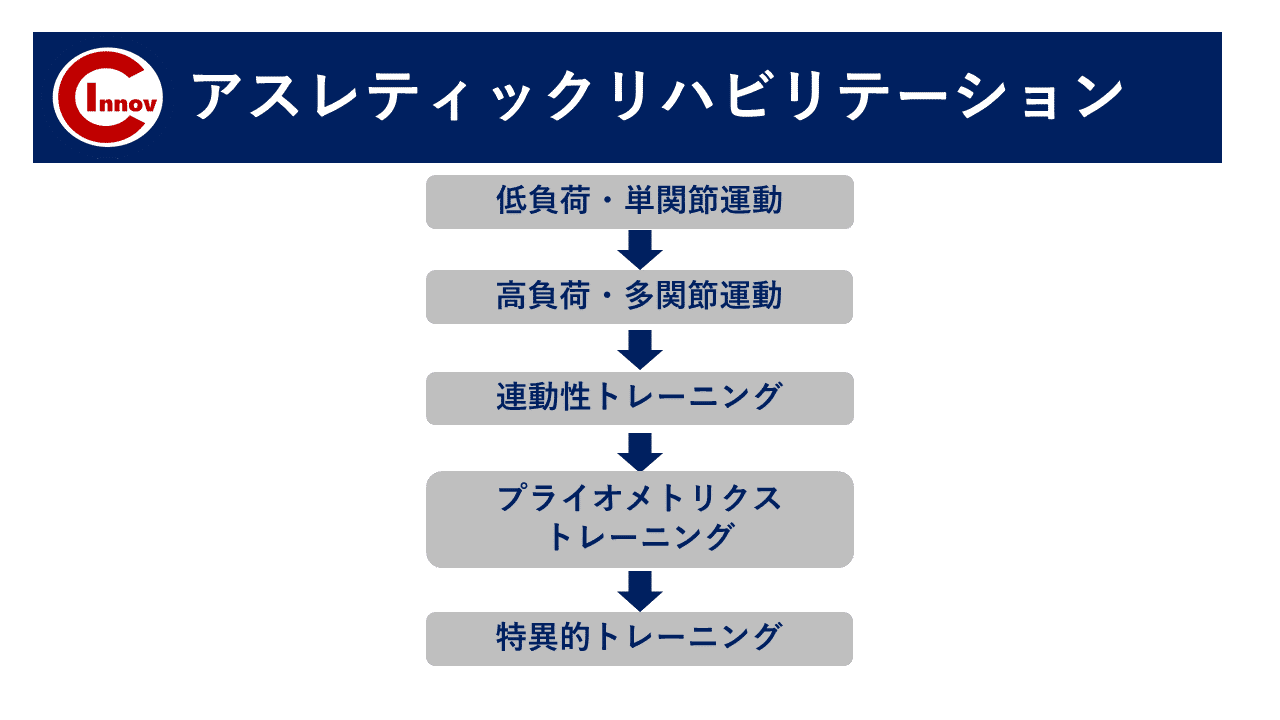
成長期の下肢障害は早期に対応し段階的に介入することで競技復帰が可能となる障害です。
成長期とは
まず、成長期の障害を解説していくには”成長期”について知っておく必要があります。
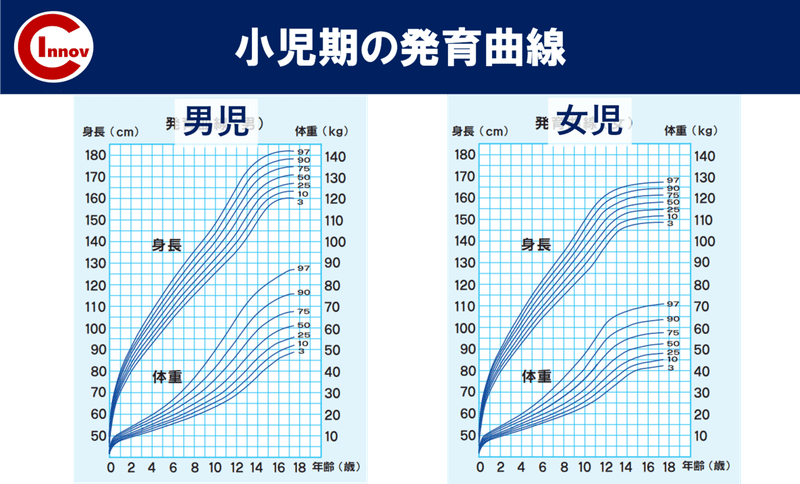
人の成長過程では、2回急激な身体変化が起こります。
小児期の特徴は、5つの時期に分かれます。

そのうちの2回目の急激な変化を二次性徴期と言います。
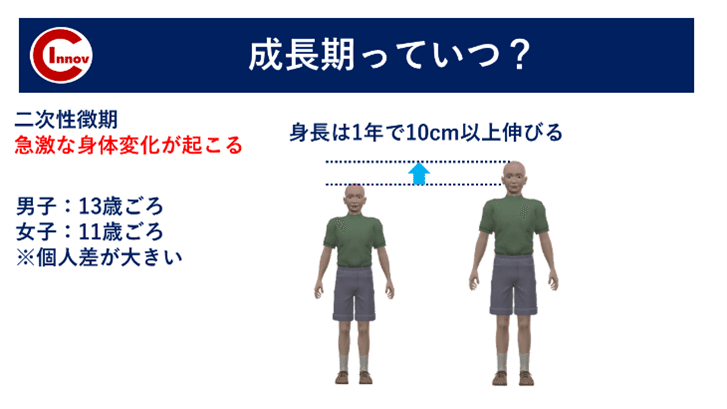
二次性徴期
成長期とは主に二次性徴期を指すことが多いです。
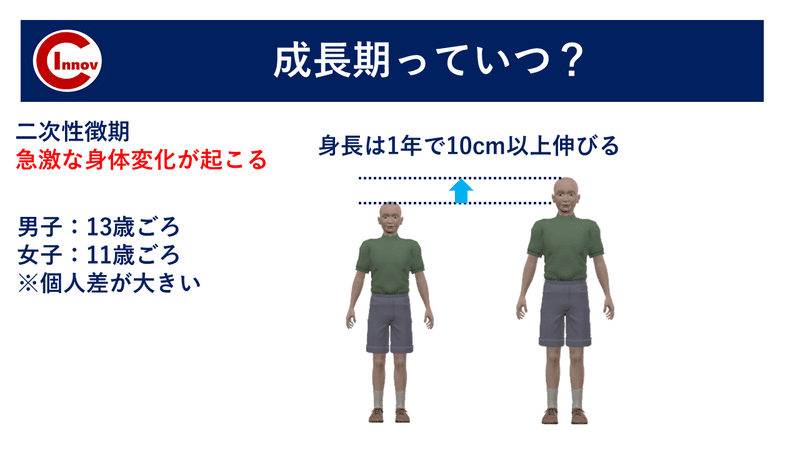
この時期は身長が1年で10cmも伸びるなど急激な身体変化が起こります。
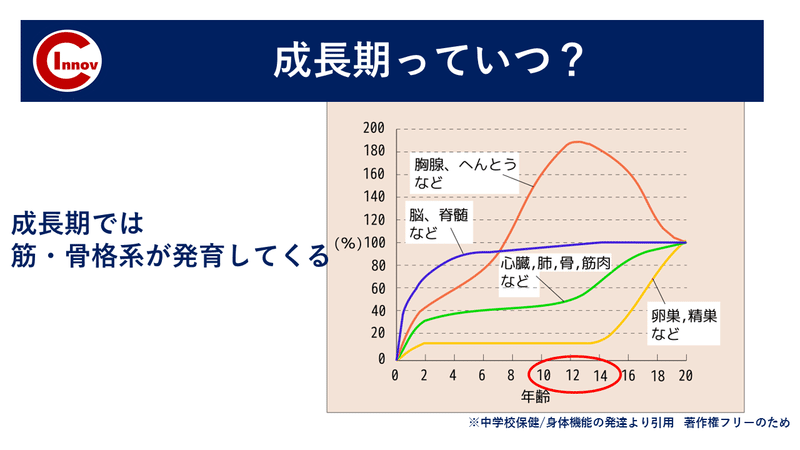
この成長期の時期に骨格・筋が急激に発達します。
一般的に成長期とは 男子:13歳頃 女子:11歳頃
と言われていますが、ご承知の通り発達には個人差がかなりあり、個々の発達状況を把握する必要があります。
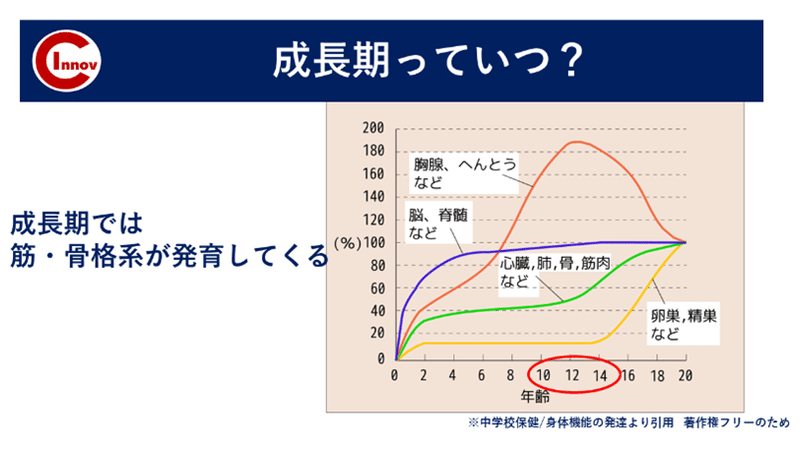
筋・骨格系が発達してくるのは 男子:13歳ごろ 女子:11歳ごろ
これはあくまでも平均でご承知の通り発達には個人差があります!
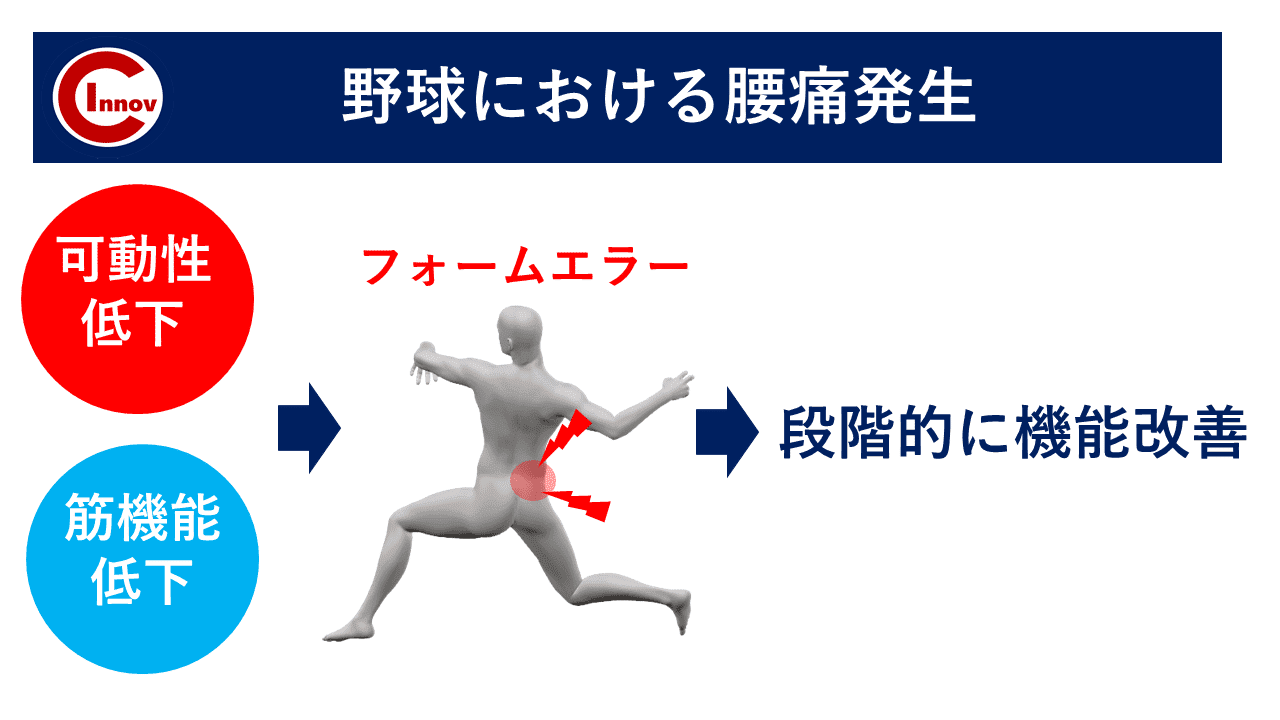
なぜ、成長期に障害が起こるのか?
成長期に障害が生じやすのは、もちろん身体発達による骨格・筋の変化が大きな要因のひとつではありますがそれだけではないと考えます。
成長期に障害が生じる原因
①身体発達 ②環境や運動習慣の変化 ③姿勢・体力・運動能力
上記の3つの要素が関係していると考えています。
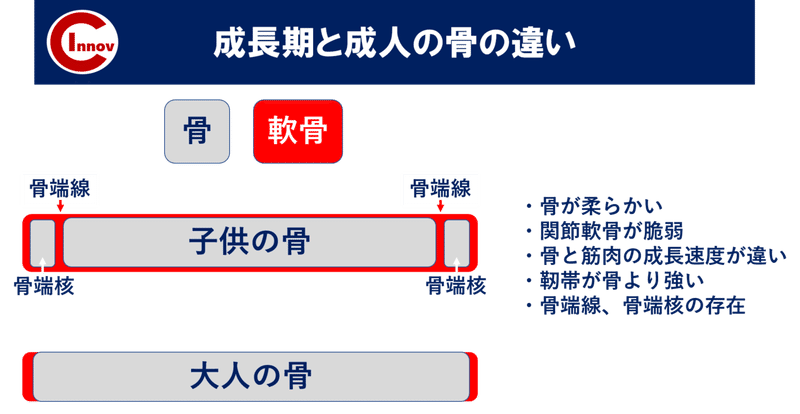
①身体発達
前述のように成長期は骨格・筋が著しく発達します。
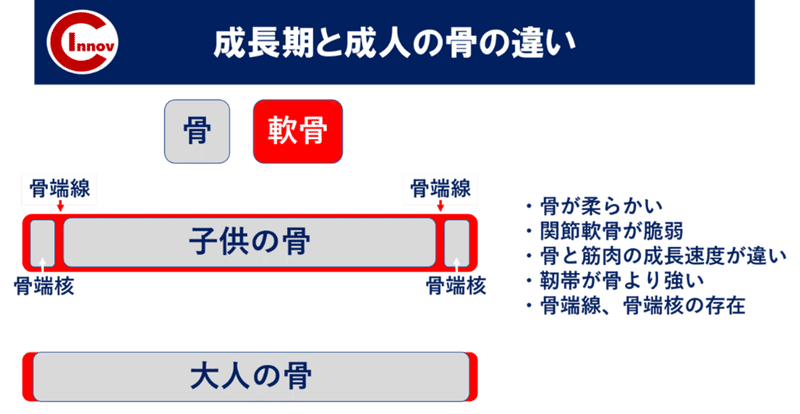
成長過程にある骨は、骨端線、骨端核が存在し、骨は非常に脆弱な状態です。
骨よりも付着している靭帯の張力が強いため骨には牽引ストレスが加わりやすいため、成長期には骨の障害が発生しやすいと言えます。
この時期に筋への過度な負荷や不良フォームでの運動を繰り返すことにより障害を発生してしまいます。
②環境や運動習慣の変化
一般的に成長期と言われる13歳頃に野球少年に何が起こるかというと学童野球から中学野球への移行する時期です。
多くの少年野球チームは土日が中心の活動になります。
しかし、中学生からは部活動であれば平日+土日の練習。
硬式クラブチームに加入する選手でも平日に練習があったり、ない場合でも他部活に入るなどして小学生時よりも運動量が増えてしまいます。
このような運動習慣の変化により筋や骨への過負荷を引き起こすひとつの要因となります。
だからと言って運動を制限するのではなく成長に応じて指導者やトレーナーが負荷量をコントロールする必要があります。
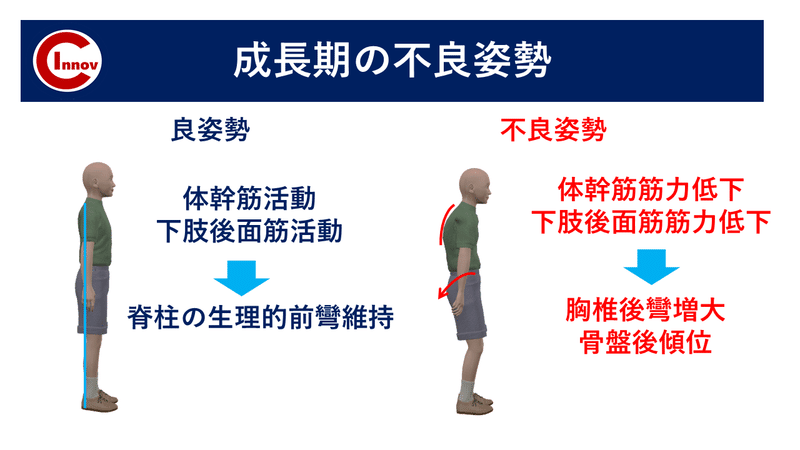
③姿勢・体力・運動能力
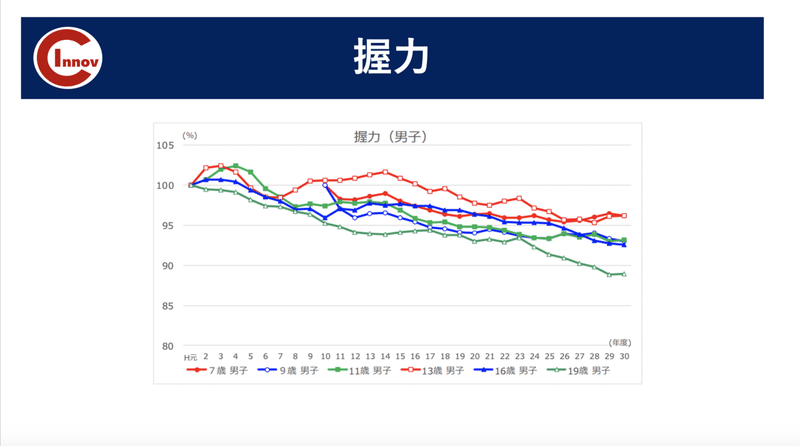
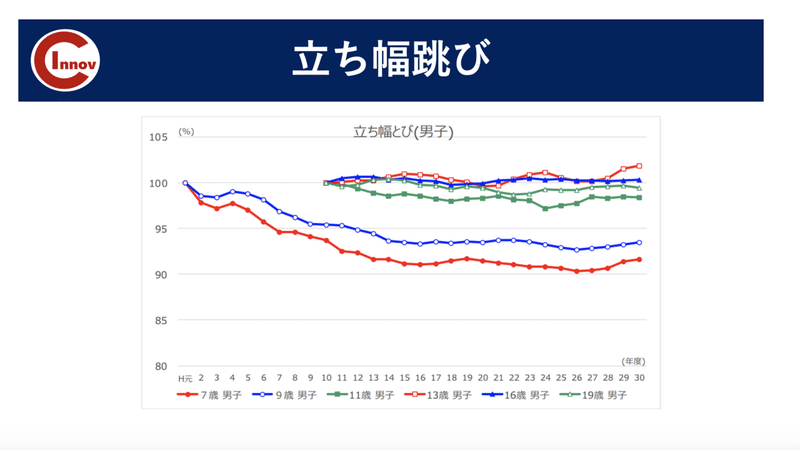
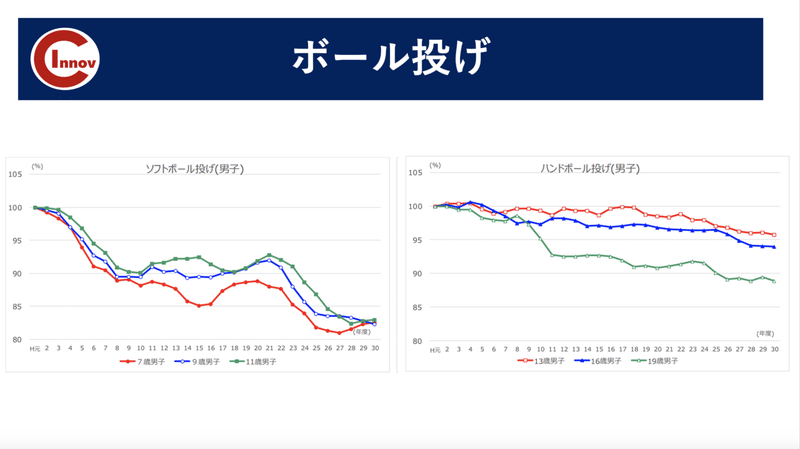
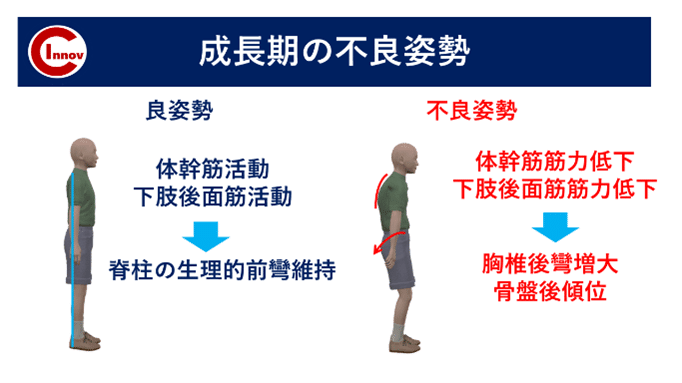
近年、姿勢不良や運動能力に劣る選手が多くなっている印象です。
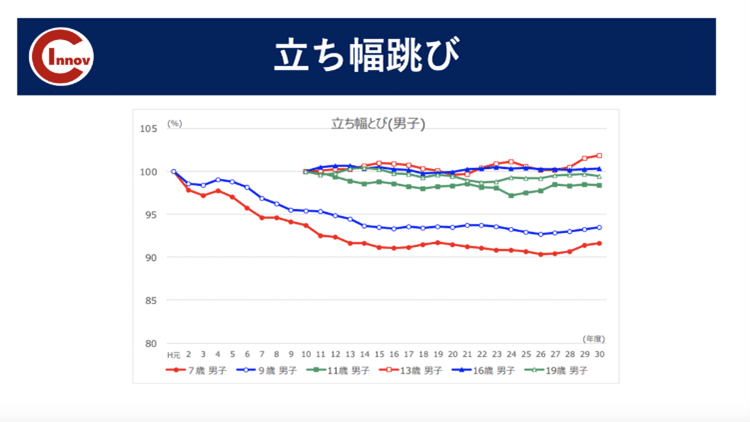
実際にデータを見ても握力、立ち幅跳び、ボール投げの項目で数値の低下が見られています。

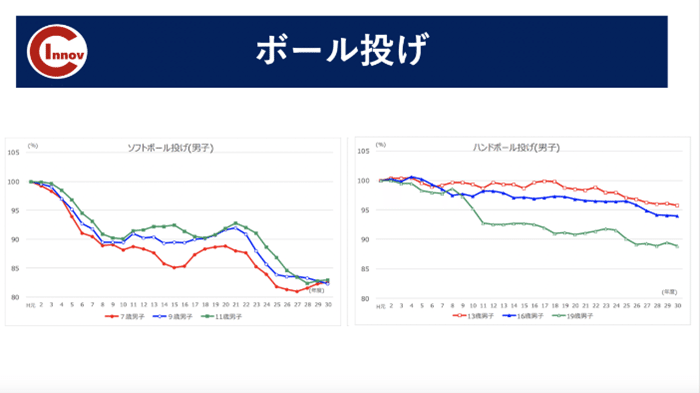
スポーツによって障害が発生するのではなく日々の習慣や運動の頻度なども成長期下肢障害には強く関係していると思います。
成長期の身体的特徴を考えて、後遺症が残ってしまうような傷害を負うことになると、可能性を0%にしてしまうことがあり得ます。
やはり、大人が子供を守っていく必要があると考えます。
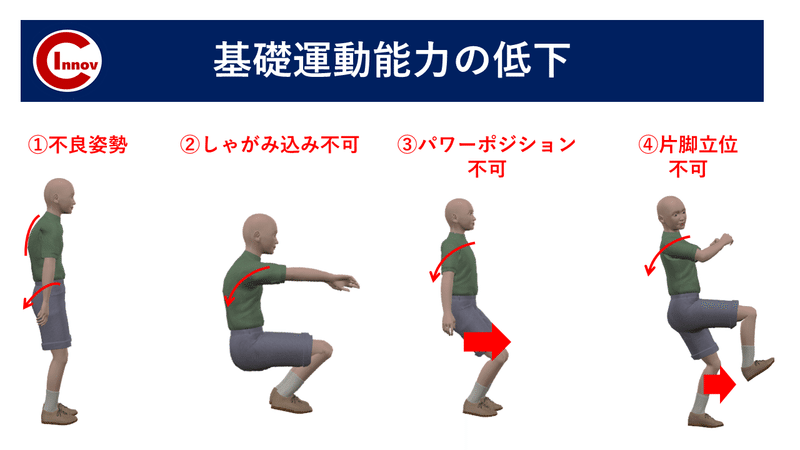
成長期下肢障害を引き起こすパターン
成長期下肢障害を発症する選手の運動能力には共通する部分があります。
基礎運動能力
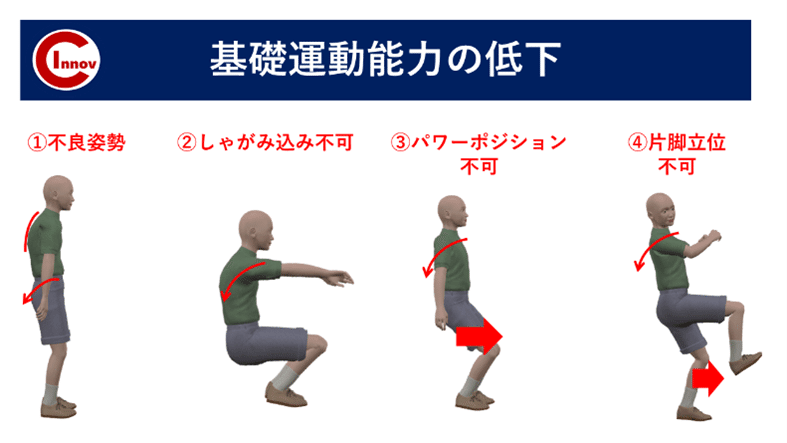
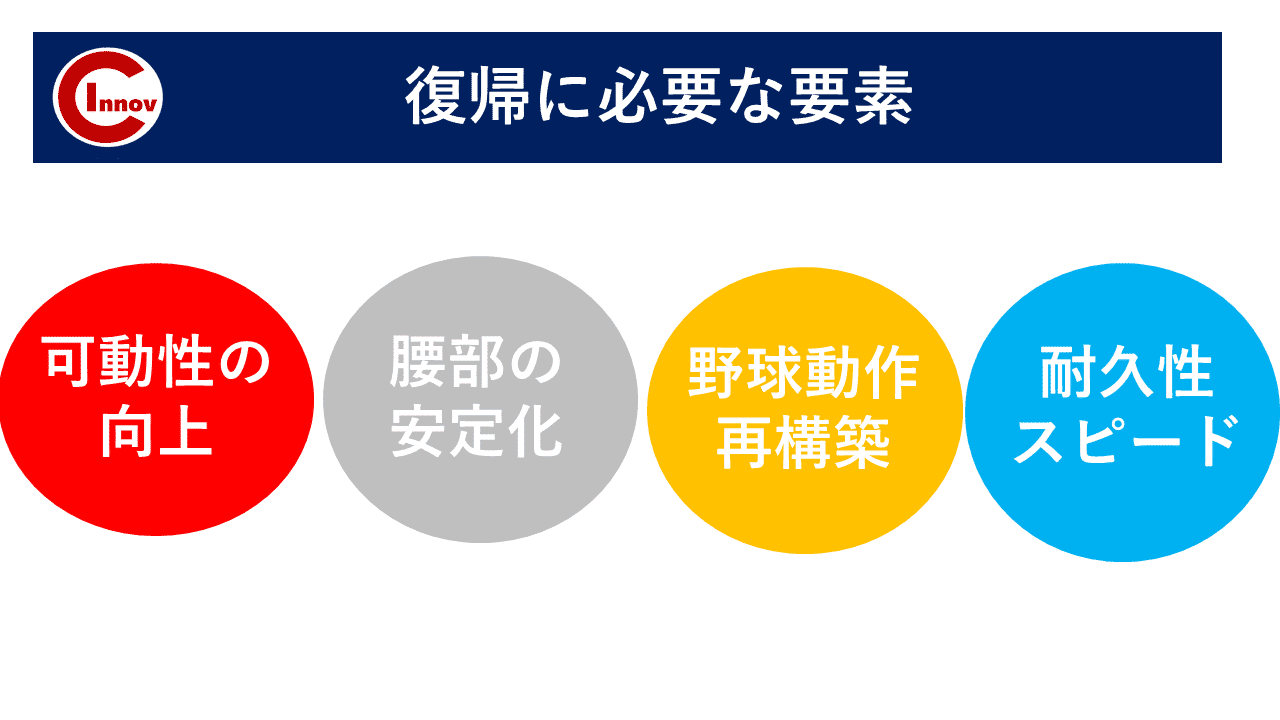
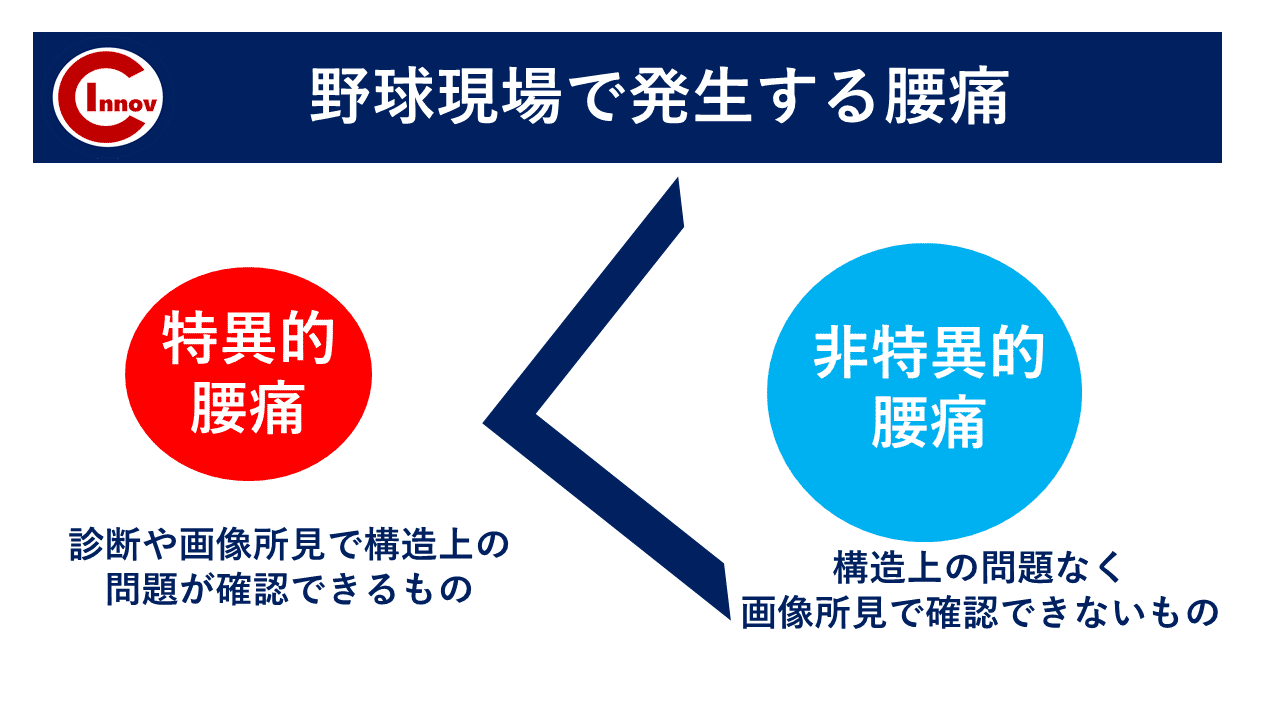
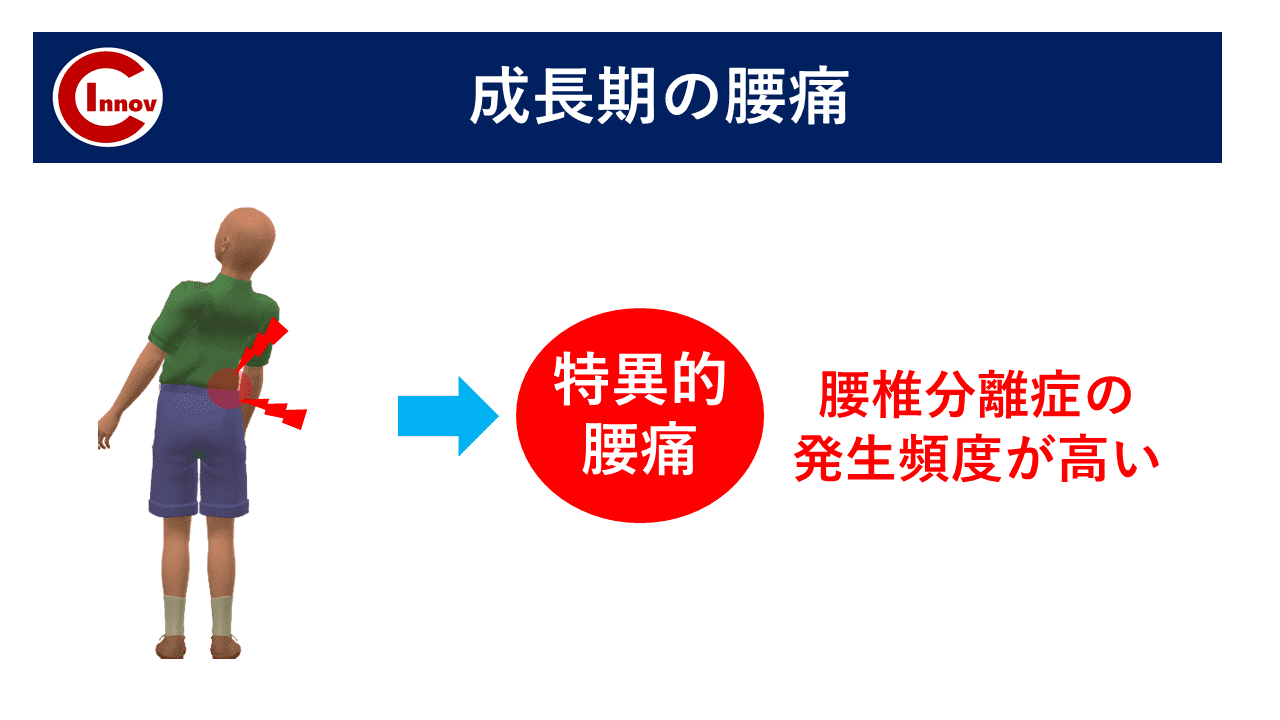
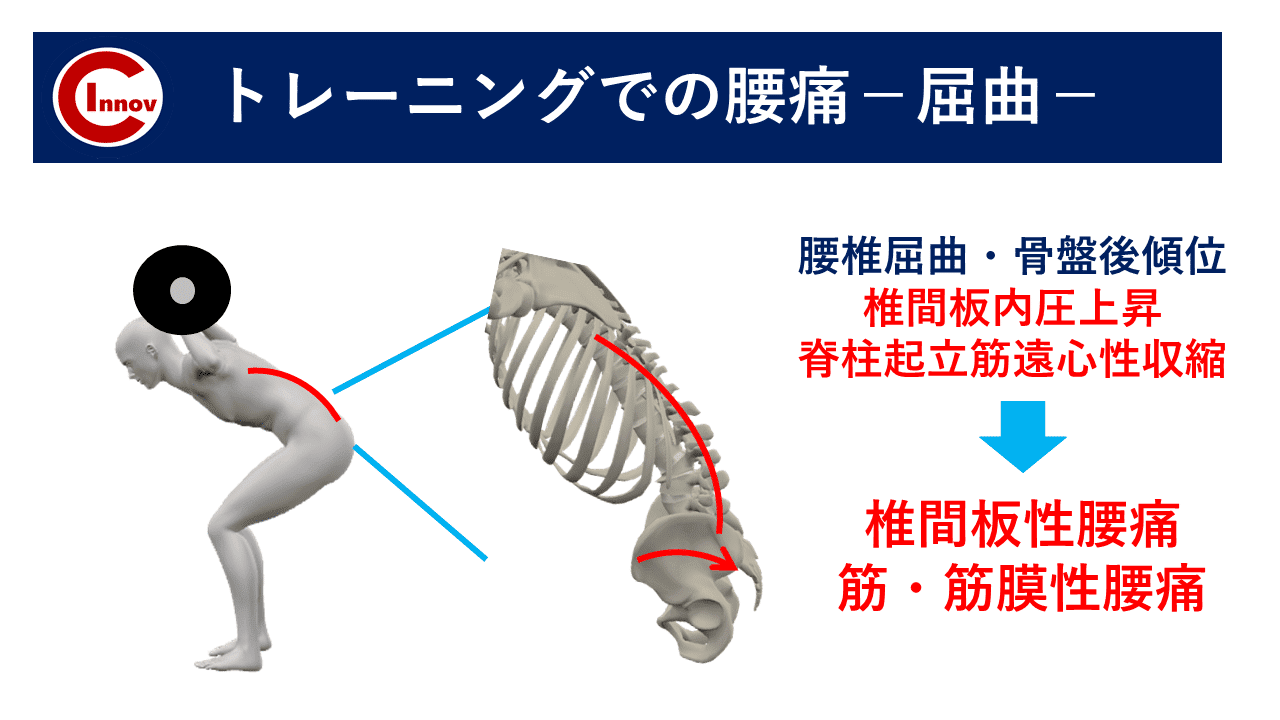
ここから先は有料部分です